対応可能 疾患名
救急疾患としては、脳卒中(くも膜下出血、脳内出血、脳梗塞)、頭部外傷が中心になります。脳卒中の原因には種々の脳血管障害(特に脳動脈瘤、脳動静脈奇形=AVM、硬膜動静脈瘻、頭頚部血管の狭窄・閉塞病変、脊髄動静脈奇形・動静脈瘻など)がありますが、これらに対しては脳卒中を発症した急性期の治療および予防的手術も行います。そのほかに、脳腫瘍全般、三叉神経痛、顔面けいれんなどの手術も積極的に行っています。
令和4年8月より新たに経皮的椎体形成術も行えるようになりました。
また、当科の専門外(脊椎、てんかん手術)の場合は本院との協力体制のもとで診療いたします。
教授紹介
-
早川 基治
教授
Motoharu Hayakawa

専門・実績
〇専門
脳血管障害、脳神経血管内治療、神経放射線画像診断
〇専門医・指導医資格日本脳神経外科学会専門医・指導医日本脳神経血管内治療学会専門医・指導医日本脳卒中学会専門医日本救急医学会 救急科専門医アピールポイント
1991年3月に藤田保健衛生大学(現 藤田医科大学)を卒業後、同脳神経外科に入局しました。同大学病院にて2年間の初期研修を行い、その後2年間、関連病院で勤務し、 1993年4月から藤田医科大学脳神経外科で多種、多数の脳神経外科領域やそれ以外の患者さんの治療に携わってきました。この過程で救急科専門医も取得しました。 1998年に世界最先端の脳神経血管内治療を行っていたカリフォルニア大学ロサンゼルス校に 1年間留学し、帰国後より藤田医科大学脳神経外科で脳神経血管内治療を専門にし、 2000例以上の治療に携わってきました。基本的にはエビデンスに基づいた治療を行いますが、困難な症例や希少な疾患に対しては豊富な臨床経験と最新の知見をもとに治療を行います。
スタッフ紹介
| 講師 | 大見 達夫 医師 〇専門医等
日本脳神経外科学会脳神経外科専門医
日本脳神経血管内治療学会 脳血栓回収療法実施医 日本脳卒中学会専門医 日本脳卒中の外科学会 技術認定医
|
|---|---|
| 助教 | 公文 将備 医師 〇専門医等
|
| 松村 和泰 医師 〇専門医等
|
News
*日本脳神経外科学会データベース研究事業(JND)に参加しています。
第27回日本脳腫瘍の外科学会 学会賞(神野賞)

*CASPER(キャスパー)

*CASPER(キャスパー)での頸動脈狭窄症の治療が当院に導入されました。
頸動脈狭窄症の治療に用いるステントの新しいタイプのもので、従来のものよりも網目が細かくなっています。狭窄部のプラークが柔らかい場合に塞栓症の危険性が危惧されましたが、網目が細かいことで塞栓症が起こりにくくなっています。
*PulseRider(パルスライダー)
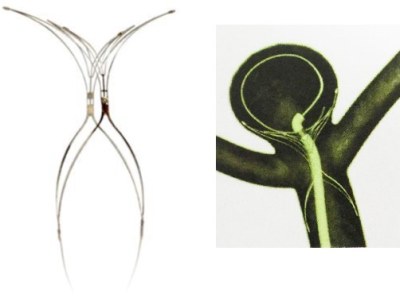
*PulseRider(パルスライダー)での動脈瘤治療が当院に導入されました。脳動脈瘤の血管内手術は様々なデバイスで治療していますが、パルスライダーは入り口の広い動脈瘤にコイルを留置しやすくするためのデバイスです。血管分岐部に発生した動脈瘤でステントやフローダイバーターなども有効でない場合でもパルスライダーによってコイル塞栓が可能になる場合があります。動脈瘤と親動脈との位置関係などによって選択します。
脳血管内手術について
カテーテルを用いて血管の病気を治療する手術を血管内手術と総称しています。血管内手術が通常の切開する手術と大きく異なるところは、脳の深部の血管で直接には達することができない場合でも血管の中からであれば容易に到達でき治療が可能となることです。また、局所麻酔でも行え、全身麻酔を必要としないこと、切開しないので傷跡が残らないため身体的な負担が小さく、見た目の問題も残らないこと、脳に直接触らないことなどです。
血管内手術は使用するデバイス(カテーテル、バルーンやステントなど器具類一般)の発展に伴い、治療できる疾患の範囲が着実に広がってきています。1970年代に小さいバルーンカテーテルで始められましたが、1980年代に脳内の血管にまで進めることができるマイクロカテーテルができ、1990年代に動脈瘤を塞栓するコイルや狭窄血管を拡げるステントができたことが大きな発展といえます。2010年代前半は、動脈瘤の治療をさらに効果的にできる動脈瘤専用のステントや脳動静脈奇形の治療効果が高まる液体塞栓材料(Onyx)、血管に詰まった血栓を取り除くための吸引型カテーテルや血栓除去用ステント、2010年代後半は治療困難な大型の動脈瘤にも有効なフローダイバーターというデバイスなどが新たに使用できるようになりました。血管内手術の発展は止まるところがない、といっても過言ではありません。
血管内手術は通常の切開手術とは手技が大きく異なるので、専門的な知識や手技を習得する必要があります。このため 2000年11月に脳神経血管内治療学会により認定医制度が実施されました。同学会の定める認定医には指導医、専門医があり、いずれも血管内手術の経験数や、専門的知識を問う筆記・実技試験などをもとに認定されます。
脳動脈瘤や動静脈奇形に対して種々のデバイスを用いて血管内手術を行っています。
脳動脈瘤について
脳動脈瘤とは、脳の血管壁がこぶ状に拡張したもので、破裂すると、くも膜下出血になります。未破裂のものでも近接する神経などの圧迫により症状を生じることもありますが、一般には未破裂のものでは症状が無いことが多く、脳ドックや他の疾患に対する検査中に偶然に発見されたりします。治療は開頭手術によるネッククリッピング手術か、カテーテルを用いてコイル等で治療する血管内手術(切らない手術)があります。(図1)
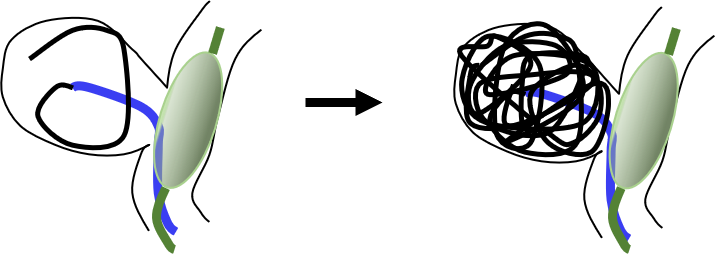 図1:脳動脈瘤コイル塞栓術の模式図
図1:脳動脈瘤コイル塞栓術の模式図
瘤内に進めたカテーテル(青)からコイル(黒)を押し出して瘤内を充填する。
バルーン(緑)を一時的に併用してネックからの逸脱を防ぐ。
血管内手術がクリッピング術に勝る点は、前述のように切らない、全身麻酔をかけない手術なので、患者さんの身体にかかる負担が小さい(侵襲が小さい、という言い方をします)ことで、高齢の方や心臓病などの動脈瘤以外にも病気を持っている方にも身体的な負担をかけずに治療ができます。
コイルのみでの血管内手術の欠点としては、再開通(いったん充填したコイルが瘤の片隅に押し込まれて瘤内に血液が再び流れ込むようになる)が10%程度あり得ること、ネック(動脈瘤の入り口)が広いと中にコイルを収めにくい問題がありましたが、近年はステント(図2,3)やフローダイバーター(図4)などの新規のデバイスの利用によって再開通率は低下し、ネックの広い動脈瘤も治療できるようになってきました 。
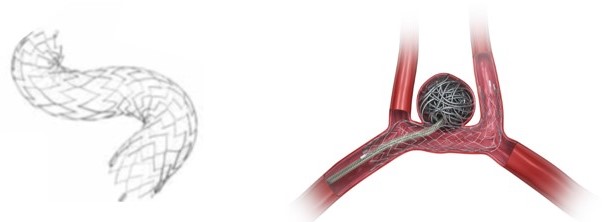 図2:ステント
図2:ステント
ステントを留置することでコイルがネックから逸脱するのを防ぐことができます
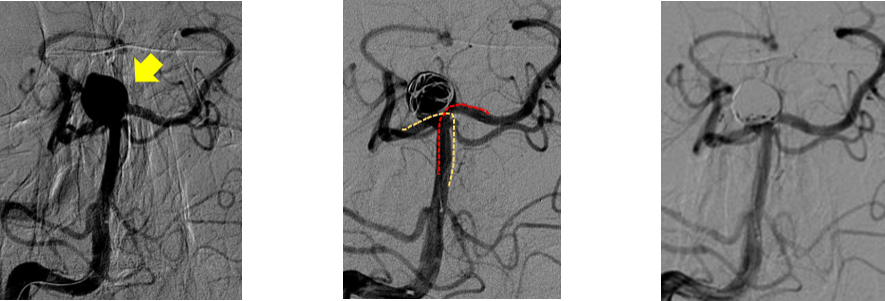 図3:ステント併用コイル塞栓術
図3:ステント併用コイル塞栓術
(左)治療前:ネックの広い約10mmの動脈瘤(黄色の矢印のふくらみ)
(中):Y字型にステント2本留置(点線部)、コイルを1本留置したところ
(右):動脈瘤全体をコイルで充填して終了
フロー・ダイバーターについて
 図:フロー・ダイバーター
図:フロー・ダイバーター
フロー・ダイバーター(Flow Diverter)は、ステントの網目を細かくしたようなデバイスで、コイルを入れなくても動脈瘤が血栓化して閉塞させることができるようになりました。
網目が密なため瘤内への血液の流入を阻止する効果が高く、大型瘤でも良好な長期効果が得られています。下の写真は内頚動脈の大型動脈瘤で、フロー・ダイバーターで治療しました。以前はステントとコイルで塞栓しましたが、このような大型瘤ではしばしば再開通が生じ、治療効果が持続しない問題点がありました。フロー・ダイバーターでは再開通が起こり難く長期効果に優れています。
下の写真は内頚動脈の大型動脈瘤で、フロー・ダイバーターで治療しました。以前はステントとコイルで塞栓しましたが、このような大型瘤ではしばしば再開通が生じ、治療効果が持続しない問題点がありました。フロー・ダイバーターでは再開通が起こり難く長期効果に優れています。
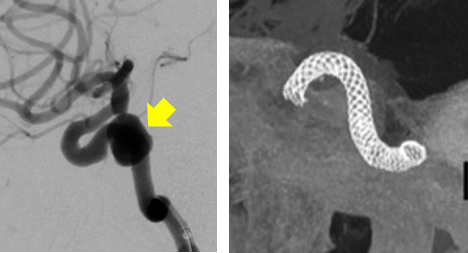 (左):内頚動脈海綿静脈洞部の大型瘤(矢印)
(左):内頚動脈海綿静脈洞部の大型瘤(矢印)
(右):留置したフロー・ダイバーターのCT画像
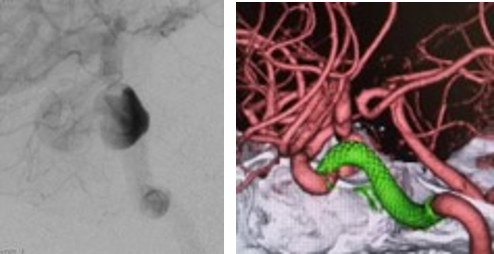 (左)フロー・ダイバーター留置直後のCT:瘤内で造影剤が停滞している
(左)フロー・ダイバーター留置直後のCT:瘤内で造影剤が停滞している
(右)4か月後:CTAで動脈瘤が閉塞していることを確認
未破裂脳動脈瘤の治療方針の検討について
治療する場合には、5日~1週間程度の入院が必要ですが、一般に手術翌日から歩行可能で、退院後はすぐに日常生活に戻ることができます。
解離性動脈瘤について
 図1:通常の動脈瘤(真性動脈瘤)
図1:通常の動脈瘤(真性動脈瘤)
くも膜下出血の殆どは脳動脈瘤の破裂によるものですが、そのうち、少数派ですが、解離性動脈瘤によるくも膜下出血があります。通常の動脈瘤(真性動脈瘤)は、入り口にくびれ(ネック)のある瘤状に膨れていますが、解離性動脈瘤の場合はネックが無いことが殆どであり(図1)、治療方法が異なってきます。
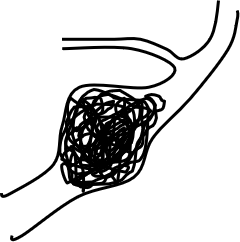 図2:コイルによる解離性動脈瘤の閉塞
図2:コイルによる解離性動脈瘤の閉塞
血管の壁は3層構造になっており、解離はこの3層に外傷や動脈硬化などによってひびが入った状態です。ひびには血液が勢いよく流れ込むため薄くなった血管壁が膨らみ、これが破れるとくも膜下出血になります。また、逆にはがれた内膜(3層の一番内側の層)が血管内腔に突出して血管を塞いでしまい脳梗塞になる場合もあります。
好発部位は椎骨動脈で、特に破裂例や、未破裂でもサイズが大きくなってくる場合は(再)出血の予防のため血管内手術を行っています。
出血した場合、頭痛や意識障害で発症する点は同様ですが、好発部位の椎骨動脈の場合は脳幹に沿って走行する部位であるため、出血の影響が脳幹に及びやすく急激な呼吸障害などで致命的になることが多い印象があります。また、いったん自然に止血されても再破裂すると致命的になる率が大変高くなります。脳ドックによる早期発見・予防治療ができるかどうかについては、一般に、通常の真性動脈瘤が小さいところから徐々に大きくなってきて破裂するのに対して、解離性動脈瘤はある日突然に血管壁にひびが生じて急激に膨らみ破裂に至るため、脳ドックによる早期発見・予防治療ということはできません。時に脳ドックで偶然に未破裂・無症状の慢性期の解離性動脈瘤を発見することがありますが、このような慢性期の解離性動脈瘤は、破裂しやすい急性期を過ぎているため、経過観察にするのが一般的です。稀に経過観察中に徐々に増大する場合があり、そのような場合は前述のように血管内手術をお勧めします。
再破裂予防や破裂予防のために治療を行う場合は、ネックの無い動脈瘤であるため、膨らんでいるところを椎骨動脈ごと閉塞する方法が一般的です。血管内手術でカテーテルを用いて、動脈瘤内にコイルを詰める方法が多く用いられます(図2)。
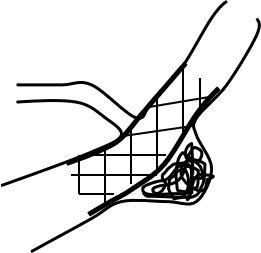 図3:ステント・コイルを用いた<br>血流を遮断しない治療方法
図3:ステント・コイルを用いた<br>血流を遮断しない治療方法
椎骨動脈は左右にあり、一方が閉塞しても脳への血流はもう一方から流れる構造になっているため、このような方法が可能になるわけですが、個人差もあり、生まれつき一方の椎骨動脈が非常に細かったり欠損している方もあります。また、解離性動脈瘤の部位から血管分枝が出ていることもあります。このような場合は椎骨動脈ごと閉塞させると脳への血流や血管分枝の血流を途絶えさせてしまうことになり、行えません。このような例は多くはありませんが、個人的な経験上は20%程度にのぼります。この場合は椎骨動脈自体の血流は途絶えさせずに再出血を極力抑える方法として、図3のようにステントを使った治療が考慮されます。海外ではフローダイバーターも用いられています。
脳動静脈奇形について
治療は、異常な血管塊を全て閉塞させるか摘出するかが必要です。開頭手術による摘出術、放射線治療、血管内手術による塞栓術があり、病変の大きさや部位などによって、これらのうちのいずれか、またはいくつかを組み合わせて治療を行います。血管内手術による塞栓術では、マイクロカテーテルを血管塊の近傍まで進め、硬化剤などで閉塞させます。
脳動静脈奇形は、部位や大きさなど様々で、流入している血管(栄養動脈)の本数も1本だけのものから多数のものまで様々です。塞栓術はこれらの血管を一本一本にカテーテルを慎重に進めて治療するため、数回の手術を要することもあります。
血管の塞栓に用いる硬化剤としては、従来は手術用接着剤であるNBCA (n-butyl cyanoacrylate)が用いられてきましたが、2010年からはEVAL (Ethylene vinyl-alchohol copolymer: 商品名Onyx)が使用できるようになりました。NBCAとの大きな違いは接着性が無いことで、極めてゆっくりと注入することで血管塊の全体を充填するような塞栓が可能になっています(下図)。
出血などの症状を何も起こしていない場合は、以上のような治療を行うべきかどうかは、治療に伴う危険性も考慮してよく相談することが重要です。血管内手術、開頭手術、放射線治療のそれぞれの専門家の意見を総合して判断することをお勧めします。
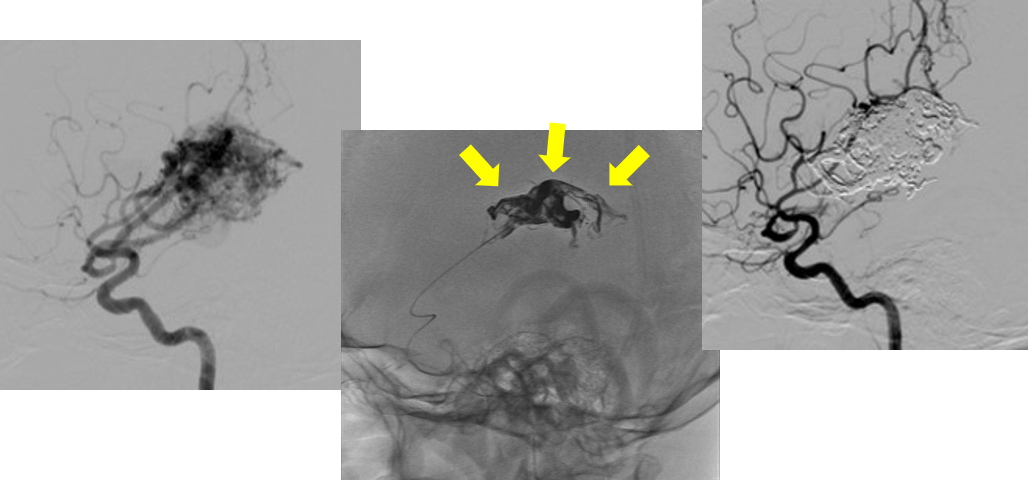 (左):右側頭葉の脳動静脈奇形、治療前。異常な血管網に造影剤が流入して黒い毛玉状に描出される
(左):右側頭葉の脳動静脈奇形、治療前。異常な血管網に造影剤が流入して黒い毛玉状に描出される
(中):上半部に流入する栄養血管からバルーンカテーテルでOnyxを注入中。
矢印の不整形の塊が血管内に注入されたOnyx。
(右):下半部への栄養血管からも同様に塞栓して完全閉塞。
(この画像では左の塊が白に反転して見える。黒いのは全て正常血管。)
閉塞性脳血管障害に対する血管内手術について
ステント型血栓除去デバイスで、これにより予後良好例が有意に増加することが2015年に報告されました。
他に血栓吸引型デバイスもあり、どちらも有効と言われています。当科でもこれらのデバイスを用いた治療を積極的に行っています。
 図:血栓内でStentを展開させ、血栓を捉えて除去します。
図:血栓内でStentを展開させ、血栓を捉えて除去します。
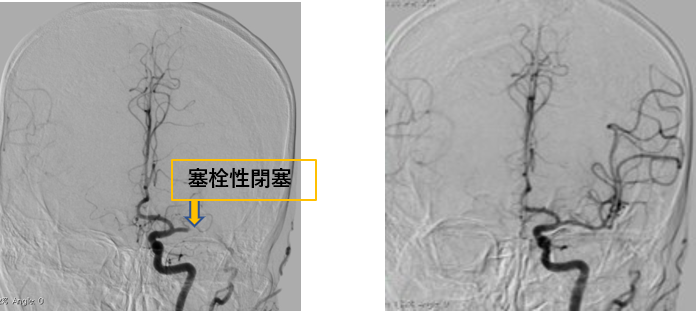 (左):心房細動からの塞栓症による左中大脳動脈閉塞
(左):心房細動からの塞栓症による左中大脳動脈閉塞
(右):Stentで血栓除去後 再開通
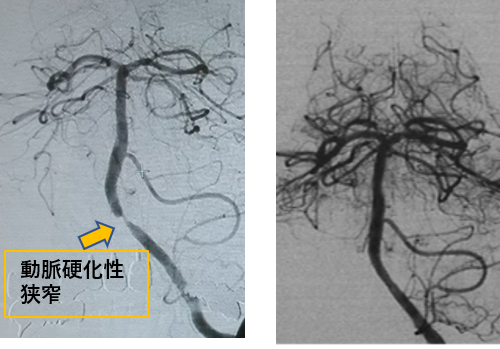 (左):脳梗塞を繰り返した左椎骨動脈狭窄
(左):脳梗塞を繰り返した左椎骨動脈狭窄
(右):ステントを留置して拡張後
動脈硬化による狭窄病変に対してはステント留置による拡張を行うことができます。
頭蓋内血管の狭窄病変ではrisk &benefitの観点から症候性病変のみが治療対象になりますが、頸部頸動脈の狭窄病変では無症候性病変も治療対象になります。
右は脳梗塞で発症した左椎骨動脈狭窄症例で、内服治療を行っても虚血発作を繰り返したためステント留置を行い、発作が起こらなくなりました。
動脈硬化性プラークからの塞栓症を防ぐためのフィルターを用いながらステントを留置、後拡張バルーンを膨らませて遠位側の正常血管径と同等になるよう拡張しました。
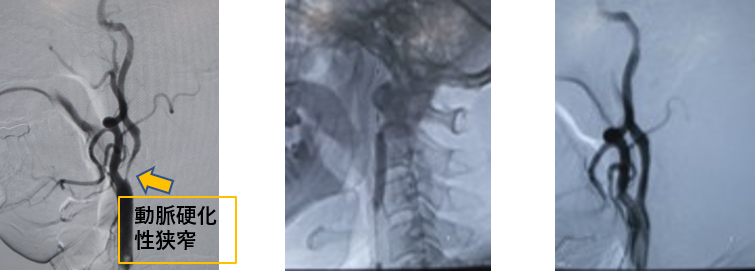 (左):頸部頸動脈狭窄
(左):頸部頸動脈狭窄
(中):ステントを留置して、バルーンで後拡張中
(右):拡張後
その他の脳血管障害に対する血管内手術
硬膜動静脈瘻
内頸動脈海綿静脈洞瘻
“Time is Brain” という言葉について
また、アルテプラーゼ静注でも改善しにくいのが、脳の主幹動脈(多くの分岐血管の幹に当たる太い血管)が閉塞している場合ですが、主幹動脈閉塞かどうかも下記のELVOスケールや GAI2AA スケールで予測することができます。主幹動脈閉塞では血管内手術による血栓除去術が有効ですが、これも一般に発症から6時間以内に開始する必要があります。
このように、脳梗塞から脳を守るために発症からの時間が極めて重要で、少しでも早く診断して適切な治療ができるよう、CTやMRIなどの特殊な検査以前にまず症状のみから脳梗塞を起こしかけているのか、重症なものかどうか、を予測できるように前述のようにFAST, ELVO, GAI2AAが使用されています。
脳卒中病前スケール :FAST
片方の腕に力が入らない (Arm)
言語の障害、ろれつが回らない(Speech)
上記の3つのうち一つでもあれば脳卒中が疑われます。発症した時刻(Time)や内服している薬の情報も大変重要です。
また激しい突然発症の頭痛はくも膜下出血が疑われます。過去に経験がないほどの強い頭痛で、ハンマーで殴られたようにある時点から突然に起こるのが特徴です。
以上のような場合はすぐに救急車で来院する必要があります。
主幹動脈閉塞を予測するスケール: ELVO, GAI2AA
| ELVO (エルボー) |
|---|
物品の呼称の障害(腕時計を見せて何であるか問う)
無視 (4本指を見せて何本か問う)
1個以上あてはまれば陽性
| GAI₂AA (ガイア) |
|---|
Aphasia (失語) 2点
Inattention(無視) 2点
Arm paresis (上肢の麻痺) 1点
Af (心房細動) 1点
合計3点以上で陽性。
顔面けいれんの治療について
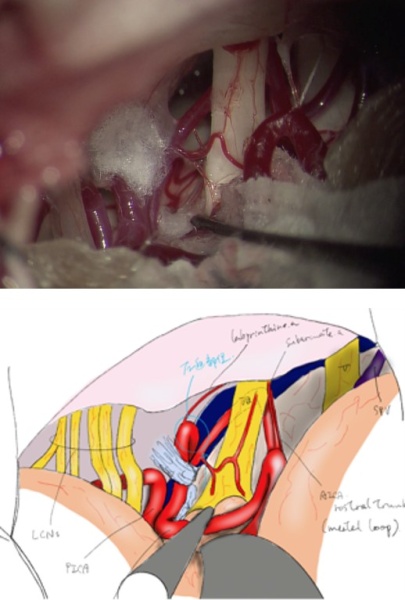 図:顔面神経に接触している血管の位置をずらす
図:顔面神経に接触している血管の位置をずらす
顔面けいれんとは、多くの場合は目の周りの筋肉が勝手に動いてしまうことで発症し、時間の経過とともに症状が徐々に下方に広がって頬周囲や口周囲、更には首周囲の筋肉までが自分の意思とは無関係に収縮してしまう疾患です。不安やストレス、疲労といった要因で症状が悪化することが多く、またその多くは睡眠中も症状が継続します。原因ははっきりしていない部分もありますが、顔を動かす顔面神経に脳血管が接触することが主な原因と考えられています。
顔が勝手に動いてしまうことから対人関係において気にされる方が多く、症状消失を目標として治療を行います。治療法としては薬剤、ボツリヌス毒素療法、手術の3つの方法が知られていますが、その中でも安全性及び有効性の観点からボツリヌス毒素療法が広く受け入れられており、第一選択の治療として導入されることが多くなっています。そのボツリヌス毒素療法は、顔面けいれんが生じている部位に筋肉を麻痺させる薬剤を直接投与する治療法で、高い有効性が認められており、外来で投与可能です。また、個人差はありますが、一回の投与で3ヶ月前後の効果が持続します。
当院の脳神経外科では、ボツリヌス毒素療法が施行可能な脳神経外科専門医が3名おり、いずれの外来日でも対応可能です。また、ボツリヌス毒素療法以外に手術も可能で(図)、個々の状況に応じてよく相談しながら最適な治療法を選択しています。もし気になる症状を認めていたり、すでに診断を受けている場合でもなかなか症状がうまくコントロールできなかったりしている場合は、いつでもご相談ください。
三叉神経痛の治療について
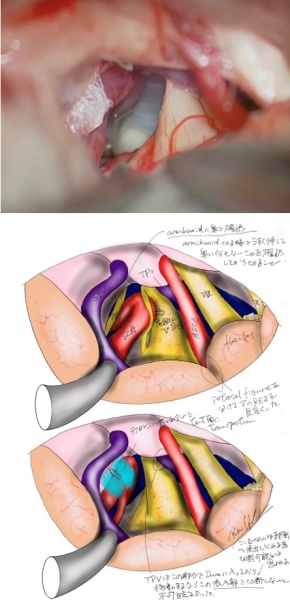 図:三叉神経に接触している血管の位置をずらして三叉神経の圧迫を解除する治療法
図:三叉神経に接触している血管の位置をずらして三叉神経の圧迫を解除する治療法
三叉神経痛とは、目の周囲や頬周囲、口周囲を中心として数秒〜2分程度の刺すような強い痛みが生じる病気です。何の誘因もなく突然痛みが生じることもありますが、会話や食事、歯磨き、髭剃り、洗顔、冷たい風に当たるといった些細な刺激が引き金となって強い痛みが誘発されることが多く、日常生活を送る上で大きな障害となります。
原因はまだ解明されていない部分もありますが、顔の感覚を司る三叉神経に蛇行した脳血管が接触することが主な原因として考えられています。診断は、症状の確認と、CTやMRIで圧迫血管の有無を確認することにより行います。
治療法としては薬物治療、手術、定位放射線治療、神経ブロックなどが知られています。多くは薬物治療が第一選択として行われていますが、効果不十分な場合や副作用で内服が困難な場合は他の治療を検討することとなります。特に手術は、三叉神経に接触している血管の位置をずらして三叉神経の圧迫を解除する治療法であり(図)、高い有効性が知られています。当院脳神経外科では三叉神経痛に対して主に薬物治療と手術を行なっていますが、個々の症例に合わせてよく相談した上で最適な治療法を選択する方針としています。気になる症状をお持ちであったり、なかなか症状がコントロールできなかったりしている場合はいつでもご相談ください。
脳腫瘍について
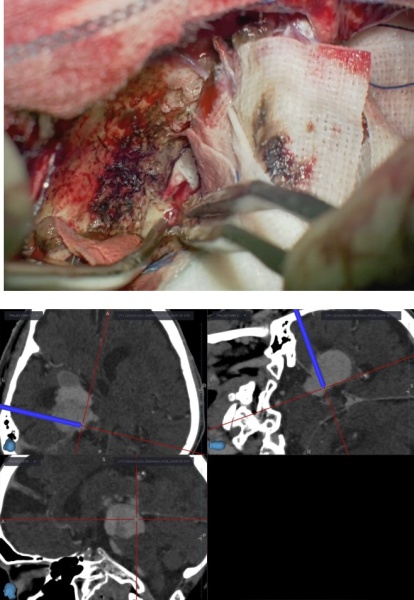 写真:ナビゲーションシステム
写真:ナビゲーションシステム
また、当院では脳腫瘍の手術にあたりナビゲーションシステムを用いていますが(写真)、このナビゲーションシステムを用いれば術中操作部位とMRI/CT画像を一致させることができるため、腫瘍の奥に潜んでいる重要構造物までの距離や脳の奥に埋もれている病変への最短ルートを容易に判断することが可能で、さらに正常脳と区別がつかないような腫瘍病変も画像上の変化が生じている部分のみ摘出が可能となり、低侵襲かつ安全な手術につながります。
当院では豊明の藤田医科大学病院と連携しながら脳腫瘍の診療を行なっており、遺伝子診断を含めて個々の症例に合わせて最適な治療となるよう検討しながら治療を進めています。もし気になる症状を認めたり、治療のご相談などございましたらいつでもお越しください。
内視鏡手術について
 写真(上から):術前、術中、術後
写真(上から):術前、術中、術後
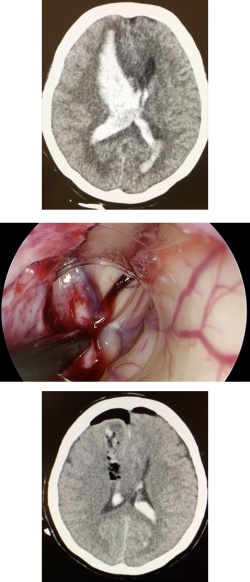
従来、脳出血や脳腫瘍に対する手術は大きな開頭を行い、間口を広くとって深部の病変にたどり着く方法がとられていました。しかし、神経内視鏡の発達によって500円玉よりも小さな孔からカメラを入れて手術することができるようになり、より低侵襲な手術が可能となりました。この方法を用いれば、写真のような大きな脳出血でも約4cmの皮膚切開で手術が可能です。また脳室内腫瘍など従来の開頭法では腫瘍に到達するだけでも大きな侵襲が必要な手術も低侵襲手術で到達可能で、また高解像度のカメラで微細な解剖が判別できるため、水頭症に対する第3脳室底開窓術といった開頭法では難易度の高い手術も安全に行うことができます。更に、鼻腔に内視鏡を通すことでトルコ鞍部(頭蓋の正中部分)に到達することが可能であり、近年では下垂体腺腫などトルコ鞍部の手術も内視鏡下手術が多く行われています。
当院では各種神経内視鏡機器を取り揃えており、いつでも内視鏡手術を行うことが可能です。また、日本神経内視鏡学会技術認定医も在籍しており、個々のケースで詳細な検討を行なった上で内視鏡手術の適応を判断し、安全かつ低侵襲な手術を目標として手術を行なっています。
術前検討における3D画像・イラスト
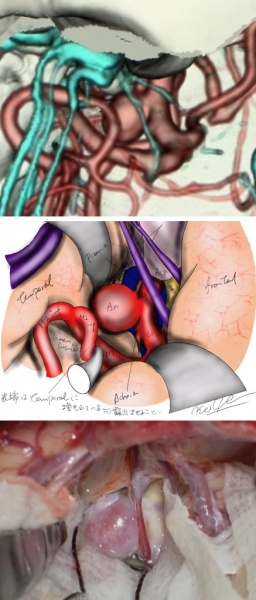 写真(上から1-3):開頭手術
写真(上から1-3):開頭手術
脳神経外科が手術をする疾患はくも膜下出血や脳出血などの血管障害から神経膠腫、髄膜腫といった脳腫瘍まで多岐にわたりますが、いずれの手術においても病変の周りには脳・神経・骨・血管といった重要構造物が集積しており、いかにして正常構造を傷つけずに安全に病変に辿り着くか、ということが大きな課題となります。頭部は頭蓋底部を筆頭として複雑な構造をしており、病変により正常構造が変化していることも多いことから、特に開頭手術では安全な手術経路に関して詳細な術前検討が肝要となります。
当院では開頭手術に際しては専用ソフトを用いた3D画像を駆使し、更に待機手術ではイラストを用いた綿密な術前計画を立てています1。その上であらかじめ手術の問題点や危険性を科内で十分に検討し、開頭クリッピングといった頻度の高い開頭手術はもちろんのこと(写真1−3)、頭蓋頸椎移行部などアプローチの難しい頭蓋底病変や(写真4−6)2、腫瘍と血管障害が併存しているような極めて稀な症例(写真7−8) 3であっても、症例毎に安全かつ治療効果の高い最適な手術方法を選択できるようにしています。
-
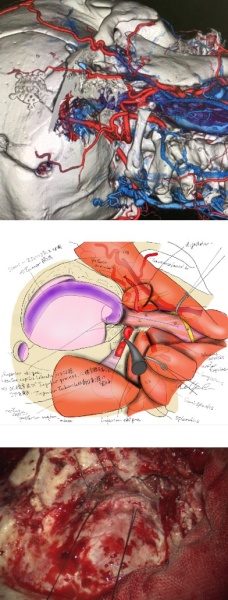 写真(上から4-6):アプローチの難しい頭蓋底病変
写真(上から4-6):アプローチの難しい頭蓋底病変
-
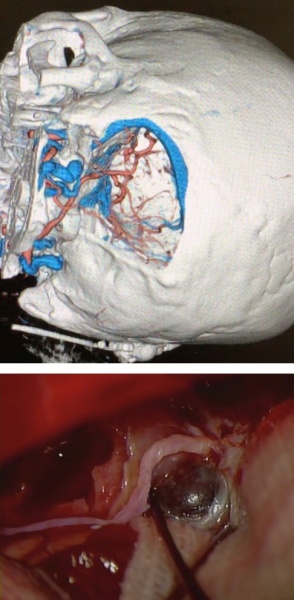 写真(上から7-8):極めて稀な症例
写真(上から7-8):極めて稀な症例
1. 山城 慧, 林 龍馬, 長谷川 光広, 廣瀬 雄一. 層構造を意識した手術イラストの作成. 脳神経外科ジャーナル. 2019;28(5):296-299.
2. Yamashiro K, Hasegawa M, Higashiguchi S, Kato H, Hirose Y. Intravenous sinus meningioma with intraluminal extension to the internal jugular vein: case report and review of the literature. Br J Neurosurg. 2020:1-6.
3. Yamashiro K, Sadato A, Hasegawa M, et al. Radiation-induced anterior inferior cerebellar artery pseudoaneurysm after stereotactic radiosurgery for vestibular schwannoma: features observed by direct surgery. Br J Neurosurgery. 2021:1-5.
紹介医療機関の先生方へ
当科は脳動脈瘤や頸動脈狭窄といった脳血管障害の治療を積極的に行っています。
これらは一過性の運動麻痺や、視力低下、視野欠損、眼球運動障害、眼球結膜充血といった眼科的な症状、拍動性耳鳴や聴力低下といった耳鼻科的な症状で発症することも多いため、疑わしい場合はご紹介ください。
また、髄膜腫や神経鞘腫、下垂体腺腫といった脳腫瘍に関しても積極的な治療を行っております。これらは眼球突出、視野障害、眼球運動障害といった眼科的症状に加え、聴力低下やめまいといった耳鼻科的症状で発症することも多く、気になる症状を認める場合はいつでもご紹介ください。
研究に関する情報公開
診療実績(2023年4月~2025年3月)
| 2023年度 | 2024年度 | |
|---|---|---|
| 手術総件数 |
287件
(脳血管内手術 90件、内視鏡手術 18件、直達手術 179件)
|
274件
(脳血管内手術 81件、内視鏡手術 17件、直達手術 176件)
|
